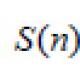Положительная острая фармакологическая проба выявляется. Фармакологические пробы
В кардиологии наиболее часто из функциональных проб используют пробы с физической нагрузкой (велоэргометр, тредмил). Их проводят у больных обычно с целью диагностики, определения прогноза и функциональной оценки. Непрерывная ступенчато-возрастающия нагрузка дается до появления симптомов, указывающих на ее плохую переносимость, либо до достижения испытуемым определенной ЧСС (субмаксимальная, максимальная). Величина выполненой нагрузки обычно выражается в ваттах (W). Может быть указано также максимальное потребление кислорода в единицах МЕТ (метаболический эквивалент) - в мл использованного кислорода на 1 кг веса тела в мин. В ходе нагрузки регистрируется ЭКГ, АД, иногда вентиляционные показатели. Различают физиологические и патологические реакции на нагрузку. Патологической реакцией, имеющей наибольшее клинико-диагностическое значение при КБС, является появление стенокардии и изменения ЭКГ в виде снижения сегмента ST горизонтального или косонисходящего вида на 1 мм или больше. К патологическим изменениям АД относится его недостаточное повышение или снижение при нагрузке, что указывает на развитие выраженной дисфункции левого желудочка, или чрезмерное повышение АД (при артериальной гипертонии).
Ключевые слова: диагностика, коронарная болезнь сердца, пробы с дозированной физической нагрузкой, велоэргометрия, добутаминовая проба, проба с дипиридамолом.
ОБЩАЯ ХАРАКТЕРИСТИКА
Функциональные или нагрузочные пробы в кардиологии используются для определения реакции сердечно-сосудистой системы при повышении требований к ней (физическая, психоэмоциональная нагрузка) или в искусственных условиях (изменения положения тела в пространстве, после введения фармпрепаратов) для диагностики, определения прогноза и функциональной оценки (табл. 5.1).
Пробы с физической нагрузкой как наиболее физиологичные и информативные используются чаще других.
Психоэмоциональная проба заключается в выполнении логической, математической или механической задачи при неблагоприятных внешних условиях (ограниченное время, шум, температура, освещенность и др.).
Фармакологические пробы обычно проводятся с фармпрепаратами, вызывающими гемодинамические реакции, например с добутамином, обладающим быстрым и выраженным инотропным действием, или с дипиридамолом, вызывающим коронарную дилатацию и синдром коронарного «обкрадывания».
Впервые изменения ЭКГ при возникновении болей во время физической нагрузки у больных со стенокардией напряжения были описаны Н. Фейлом и М. Сигалом в 1928 г. в США.
Годом позже А. Мастер и Ф. Оппенгеймер разработали стандартизованный протокол с физической нагрузкой.
В 1993 г. Д. Шериф и С. Голдхаммер в Германии предложили методику проведения нагрузочной пробы с одновременной записью ЭКГ.
В 1950 г. А. Мастер в США внедрил двухступенчатую пробу с нагрузкой.
Таблица 5.1
Типы нагрузочных тестов
С физической нагрузкой:
Динамическая (велоэргометр, тредмил)
Изометрическая (кистевой жим) Психоэмоциональные
Фармакологические (добутамин, дипиридамол)
С изменениями положения тела в пространстве и при ускорениях
Чреспищеводная кардиостимуляция
Пробы с изменением положения тела в пространстве и ускорением используются в авиакосмической медицине с целью отбора и контроля подготовки летчиков и космонавтов.
Чреспищеводная электрокардиостимуляция применяется для оценки функции синусового узла или провокации ишемии миокарда, вызванными учащением ритма сердца.
Во время нагрузки могут быть измерены гемодинамические (ЧСС, АД) и вентиляционные показатели (потребление кислорода, выделение углекислоты, частота дыхания, минутная вентиляция легких). В специальных случаях нагрузочные пробы часто сочетаются и с другими исследованиями: с эхокардиографией - с целью, например, выявления зон асинергии миокарда или со сцинтиграфией миокарда с таллием-201 для оценки его перфузии. Инструментальный контроль может осуществляться в автоматическом режиме (ЭКГ, АД). Для оценки ЭКГ используется компьютер, который по усредненному ЭКГ-комплексу анализирует положение сегмента ST, крутизну подъема или депрессии ST и другие параметры. Одновременно может определяться потребление кислорода и выделение углекислоты, что позволяет рассчитать энерготраты и аэробную способность (количество поглощенного в 1 мин кислорода на 1 кг веса тела).
ФИЗИОЛОГИЧЕСКИЙ И ПАТОЛОГИЧЕСКИЙ ОТВЕТЫ НА НАГРУЗКУ
При нагрузке быстро увеличивается ЧСС, которая зависит от интенсивности нагрузки и вовлеченной мышечной массы. Вследствие этого, а также механизма Франка-Старлинга возрастает сердечный выброс и захват кислорода. Максимальное потребление кислорода или максимальная аэробная способность определяется артериовенозной разницей по кислороду и сердечным выбросом. С увеличением возраста эта способность снижается. При сердечно-сосудистых заболеваниях или детренированности аэробная способность также снижается вследствие, ограничения сердечного выброса.
Максимальная аэробная способность с приемлемой точностью может быть установлена по эмпирическим формулам, учитывающим пол, возраст, вес и рост. При достаточной мощности нагрузки, дости-
гающей приблизительно 50-60% максимальной аэробной способности, мышцы переходят на анаэробный метаболизм. Содержание лактата в крови начинает повышаться. Из-за взаимодействия лактата с буферным бикарбонатом крови увеличивается выделение углекислого газа, которое становится непропорционально большим по отношению к потреблению кислорода. Дыхательный коэффициент отражает соотношение между объемом выделенного углекислого газа и количеством поглощенного кислорода и обычно в покое колеблется в пределах 0,7-0,85 в зависимости от субстрата, который используется для окисления (1,0 - при преимущественном использовании углеводов и 0,7 - при преимущественном использовании жирных кислот). Если во время нагрузки испытуемый достигает анаэробного порога, то дыхательный коэффициент превышает 1,1.
Термин «метаболический эквивалент» (МЕТ) характеризует потребление кислорода в покое мужчиной 40 лет и весом 70 кг. Одна единица МЕТ равна потреблению 3,5 мл кислорода на 1 кг веса тела в мин. Поэтому интенсивность работы может быть выражена в единицах МЕТ.
При максимальной ЧСС организм использует 100% своих аэробных возможностей, т.е. способности захвата и использования кислорода.
Максимальная ЧСС рассчитывается по формуле:
ЧСС макс = 220 - возраст.
Ориентировочные величины ЧСС макс следующие: 20 лет - 200; 30 лет - 190; 40 лет - 180; 50 лет - 170; 60 лет - 160. Кроме того, существует понятие о субмаксимальном пульсе, который бывает при субмаксимальной нагрузке, когда достигается не 100% аэробная способность, а меньшая, заранее заданная, например 70 или 80% аэробной способности. Этой заранее заданной целевой нагрузке соответствуют определенные опытным путем величины ЧСС, и нагрузка продолжается до тех пор пока испытуемый не достиг субмаксимальных величин ЧСС. Это и будет субмаксимальная нагрузка.
Субмаксимальная ЧСС определяется уравнением:
ЧСС субмакс = 220 - (возраст? 0,65).
У некоторых людей в ответ на нагрузку ЧСС увеличивается незначительно, что указывает на нарушение функции синусового узла (синдром слабости синусового узла, гипотиреоз) или влияние лекарственных препаратов (β-адреноблокаторы, ивабрадин). Чрезмерное ускорение ЧСС бывает при детренированности, необычном волнении, дисфункции ЛЖ, анемии, гиперфункции щитовидной железы.
С увеличением нагрузки растет систолическое АД, достигая 200 мм рт.ст. и больше. Более значительное повышение АД характерно для гипертоников. Диастолическое АД у здоровых людей существенно не изменяется (с колебаниями ±10 мм рт.ст.), но повышается у гипертоников.
Если при нагрузке САД не увеличивается или снижается, это может быть связано с недостаточным сердечным выбросом (дисфункция миокарда) или избыточной системной вазодилатацией. Недостаточное увеличение АД при нагрузке или даже его снижение встречается не только при сердечно-сосудистых заболеваниях, при которых развивается дисфункция миокарда при нагрузке (при развитии стенокардии, болезнях миокарда, приеме гипотензивных препаратов, аритмии), но и у людей с выраженными вазовагальными реакциями. Снижение АД во время появления при нагрузке стенокардии типично для тяжелого стенозирующего коронарного поражения и асинергии в ишемизированных участках миокарда ЛЖ.
При постоянном субмаксимальном уровне нагрузки через 2-3 мин устанавливается устойчивое состояние, при котором ЧСС, АД, сердечный выброс и легочная вентиляция остаются на относительно устойчивом уровне.
У людей с нарушением кардиореспираторной функции устойчивого состояния может не быть, и по мере нагрузки нарастает кислородный долг. После прекращения нагрузки поглощение кислорода у них превышает обычное потребление в покое на величину кислородного долга.
Произведение ЧСС на систолическое АД (двойное произведение) увеличивается с ростом нагрузки и коррелирует с миокардиальным потреблением кислорода. Расчет этого произведения используется
в качестве непрямого индекса миокардиального потребления кислорода.
При детренированности и с увеличением возраста максимальное потребление кислорода миокардом при нагрузке уменьшается из-за возрастного уменьшения максимального ЧСС и систолического выброса.
Захват кислорода из коронарного кровотока миокардом даже в покое является максимальным, а увеличение его при нагрузке достигается за счет коронарной дилатации. При КБС эта дилатация невозможна в местах стенозирования. Кроме того, у больных с вариантной стенокардией Принцметала, которая встречается редко, может наступить спазм коронарных сосудов при нагрузке. Поэтому у больных со стенокардией напряжения при физической нагрузке наступает период, когда из-за стенозирования коронарных сосудов увеличение доставки кислорода миокарду становится невозможным и не может быть выше определенного уровня (внутренний порог стенокардии).
Поэтому миокардиальное потребление кислорода при развитии стенокардии является максимальным, что может быть выражено двойным произведением, величина которого в период появления боли также является максимальной для данного больного и характеризует его внутренний порог стенокардии.
Субэндокардиальные участки миокарда более подвержены ишемии вследствие более высокого систолического напряжения. С развитием ишемии начинается так называемый ишемический каскад (табл. 5.2).
Таблица 5.2
Ишемический каскад
Увеличение продукции лактата
Диастолическая дисфункция:
Нарушение диастолического наполнения;
Повышение диастолического давления Систолическая дисфункция:
Нарушение сократимости ишемизированных участков сердца;
Снижение фракции выброса (ФВ) и систолического выброса Изменения ЭКГ
Стенокардия
Двойное произведение (ЧСС на систолическое АД) является индексом миокардиального потребления кислорода, и в период развития стенокардии является максимальным для данного больного.
ИЗМЕНЕНИЯ ЭКГ ПРИ НАГРУЗКЕ
При нагрузке по мере увеличения ЧСС интервалы P-Q, QRS и QT укорачиваются, вольтаж P повышается, точка J и сегмент ST снижаются, сегмент ST приобретает косовосходящий вид (функциональное снижение) (рис. 5.1).
Слева сверху вниз: нормальная ЭКГ, J-точка соединения («junction», англ.) зубца S и сегмента ST; быстро восходящая депрессия сегмента ST, вариант нормы; глубокая горизонтальная депрессия ST, указывающая на субэндокардиальную ишемию миокарда.
Справа сверху вниз: косонисходящая депрессия ST, характерная для субэндокардиальной ишемии миокарда; подъем сегмента ST, указывающий на трансмуральную ишемию миокарда; подъем сегмента ST в зоне рубца после Q-инфаркта, связанный с асинергией миокарда левого желудочка.
У больных со стенокардией напряжения при возникновении субэндокардиальной ишемии миокарда происходит снижение сегмента ST медленно-восходящего, горизонтального или косонисходящего типа (рис. 5.1-5.4). Глубина депресии увеличивается с нарастанием ишемии.
При нарастании ишемии медленно-восходящая депрессия может переходить в горизонтальную, а затем в косонисходящую. После прекращения нагрузки эти изменения в течение нескольких минут исчезают и ЭКГ становится нормальной, но сразу после прекращения нагрузки горизонтальная депрессия сегмента ST может переходить в косонисходящую. Если изменения положения сегмента ST имеются уже в покое, то это должно учитываться при последующей оценке. При большом снижении этого сегмента в покое ценность нагрузочного теста по оценке изменения положения сегмента ST значительно снижается.
Для измерения депрессии сегмента ST в качестве изолинии используют отрезок PQ. Желательно иметь три последовательных
Рис. 5.1. Изменения сегмента ST при нагрузке. Объяснения в тексте
 Рис. 5.2.
ЭКГ
в грудных отведениях в покое (слева) и при пороговой нагрузке (справа) у
пациента с КБС. При нагрузке медленно восходящая депрессия сегмента ST
(на 2 мм в точке ST60 в отведении V5), указывающая на ишемию миокарда
Рис. 5.2.
ЭКГ
в грудных отведениях в покое (слева) и при пороговой нагрузке (справа) у
пациента с КБС. При нагрузке медленно восходящая депрессия сегмента ST
(на 2 мм в точке ST60 в отведении V5), указывающая на ишемию миокарда
 Рис. 5.3.
ЭКГ
в грудных отведениях в покое (слева) и при пороговой нагрузке (справа) у
пациента с КБС. Справа депрессия ST горизонтального типа (на 1,8 мм в
отведении V5), указывающая на ишемию миокарда
Рис. 5.3.
ЭКГ
в грудных отведениях в покое (слева) и при пороговой нагрузке (справа) у
пациента с КБС. Справа депрессия ST горизонтального типа (на 1,8 мм в
отведении V5), указывающая на ишемию миокарда
 Рис. 5.4.
ЭКГ
в грудных отведениях в покое (слева) и при пороговой нагрузке (справа) у
пациента с КБС. Справа - депрессия сегмента ST косонисходящего вида (на
1,6 мм в отведении V5), указывающая на ишемию миокарда
Рис. 5.4.
ЭКГ
в грудных отведениях в покое (слева) и при пороговой нагрузке (справа) у
пациента с КБС. Справа - депрессия сегмента ST косонисходящего вида (на
1,6 мм в отведении V5), указывающая на ишемию миокарда
комплекса ЭКГ с хорошей изолинией. Депрессия отрезка ST горизонтального или косонисходящего типа более чем на 1 мм на расстоянии 80 миллисек от точки J (ST 80) считается нефизиологической и бывает при ишемии миокарда. При ЧСС, превышающей 130 в мин, для определения депрессии сегмента ST иногда используется точка ST 60 (в некоторых аппаратах ЭКГ всегда используется точка ST 60).
Точки ST 60 и ST 80 иногда обозначают буквой «i» (ischemia), а ее смещение от изолинии буквой «h» (height, вертикальное измерение).
Быстро поднимающаяся депрессия ST (менее чем на 1,5 мм в точке ST 80) при максимальной нагрузке считается нормальной реакцией. Медленно поднимающаяся депрессия на 1,5 мм или больше в точке ST 80 считается ненормальной реакцией и бывает у больных со стенозирующим атеросклеротическим поражением коронарных сосудов и у людей с высокой предтестовой вероятностью КБС. У людей с малой предтестовой вероятностью КБС определенная оценка таких изменений затруднительна.
Иногда в отведениях с патологическим зубцом Q (после перенесенного ИМ) или без такого Q наблюдается подъем сегмента ST. В первом случае он трактуется как показатель дисфункции миокарда (акинезия, дискинезия) в зоне бывшего ИМ, обычно у больных со сниженной ФВ и плохим прогнозом. Подъем ST в отведениях без патологического Q расценивается как показатель выраженной трансмуральной ишемии миокарда (рис. 5.5).
Изменения сегмента ST при нагрузке у больных КБС не могут быть использованы для локализации ишемии и коронарного поражения.
Помимо коронарных выделяют также некоронарные причины снижения сегмента ST:
Гипертрофия ЛЖ (аортальный стеноз, артериальная гипертония);
Гипокалиемия;
Лечение сердечными гликозидами;
Гипервентиляция;
Пролапс митрального клапана;
Синдром WPW;
Нарушения внутрижелудочковой проводимости;
Выраженная объемная перегрузка (аортальная, митральная недостаточность);
Наджелудочковые тахикардии.
 Рис. 5.5.
ЭКГ
в грудных отведениях V1-5 в покое (слева) и при пороговой нагрузке
(справа) у пациента с ранней постинфарктной стенокардией. Нагрузочный
тест выполнен через 3 нед после развития ИМ без зубца Q. При небольшой
нагрузке (25 W) развилась стенокардия степени 3 с подъемом сегмента ST
на 2,5-3,0 мм в грудных отведениях, что указывает на выраженную
трансмуральную ишемию миокарда
Рис. 5.5.
ЭКГ
в грудных отведениях V1-5 в покое (слева) и при пороговой нагрузке
(справа) у пациента с ранней постинфарктной стенокардией. Нагрузочный
тест выполнен через 3 нед после развития ИМ без зубца Q. При небольшой
нагрузке (25 W) развилась стенокардия степени 3 с подъемом сегмента ST
на 2,5-3,0 мм в грудных отведениях, что указывает на выраженную
трансмуральную ишемию миокарда
Изменения зубца Т при нагрузке неспецифичны. Его форма, даже в покое и у здоровых людей, весьма вариабельна и зависит от многих факторов (положение тела, дыхание). При гипервентиляции часто наблюдается уплощение зубцов Т или появление отрицательных. Если до нагрузки зубцы Т отрицательные, то во время нагрузки они часто становятся положительными, и это не считается признаком болезни.
Желудочковая экстрасистолия, в том числе групповая, или желудочковые «пробежки» встречаются при нагрузке у здоровых людей. С другой стороны, как у здоровых людей, так и у больных КБС желудочковая экстрасистолия может исчезать при нагрузке. Поэтому она не имеет существенного диагностического значения. У больных, перенесших ИМ, групповые желудочковые экстрасистолы или периоды желудочковой пароксизмальной тахикардии во время нагрузки более характерны для больных с высоким риском внезапной смерти.
Суправентрикулярная экстрасистолия при нагрузке наблюдается как у здоровых людей, так и у пациентов с заболеваниями сердца. Для диагностики КБС ее появление во время теста не имеет значения.
При нагрузке может возникнуть, хотя и редко, блокада левой или правой ножек пучка Гиса, которая не имеет самостоятельного диагностического или прогностического значения.
При ишемии миокарда на ЭКГ возникает депрессия сегмента ST (глубокая косовосходящая, горизонтальная, косонисходящая) или подъем (редко) сегмента ST (в отведениях без постинфарктного зубца Q)
ПРОВЕДЕНИЕ ПРОБЫ С ДОЗИРОВАННОЙ ФИЗИЧЕСКОЙ НАГРУЗКОЙ
При исследовании кардиологических больных наиболее физиологичными и информативными являются пробы с физической нагрузкой на велоэргометре или бегущей дорожке (тредмил), но может быть использован и 6-минутный тест с ходьбой. Название «тредмил» происходит от английского глагола «to tread» - шагать, опускать ногу и существительного «mill» - мельница. В средние века арестантов заставляли приводить в движение механизм мельницы, наступая на ступени большого колеса.
К недостаткам велоэргометрии относят трудности обучения пожилых женщин, а также большое повышение АД по сравнению с ходьбой на тредмиле. Но велоэргометр занимает меньше места, производит меньше шума и стоит дешевле. Устройство наподобие велоэргометра может быть приспособлено и для работы руками.
Перед нагрузкой записывают ЭКГ в 12-ти отведениях в положении лежа и сидя, измеряют АД. Большинство нагрузочных проб проводят в виде непрерывной ступенчато-возрастающей нагрузки. Длительность каждого уровня нагрузки 1-5 мин. Желательно, чтобы общее время исследования не превышало 15 мин, так как в противном случае большинство пациентов не сможет продолжать работу из-за общей усталости и слабости в ногах.
Проба начинается с разминки в течение 1-2 мин, затем следует нагрузочный период, во время которого нагрузка постепенно или прерывисто (ступенеобразно) повышается.
В конце каждой ступени нагрузки записывается ЭКГ и измеряется АД.
Нагрузка дозируется либо в ваттах (W), либо в килопондметрах в мин, 1W = 6 килопондметров/мин.
Приведем несколько протоколов велоэргометрии (рис. 5.6), которые могут отличаться от применяемых в других странах и центрах:
 Рис. 5.6.
Протоколы нагрузочных проб
Рис. 5.6.
Протоколы нагрузочных проб
1. Нагрузка начинается с 10 ватт в течение 1 мин и повышается на 10 ватт каждую минуту.
2. Нагрузка начинается с 20 ватт в течение 2 мин и повышается на 20 ватт каждые 2 мин.
3. Нагрузка начинается с 30 ватт в течение 3 мин и повышается на 30 ватт каждые 3 мин.
4. Нагрузка начинается с 25 или 50 ватт в течение 5 мин и повышается на 25-50 ватт каждые 5 мин («скандинавский» протокол).
Пороговая мощность выполненной нагрузки высчитывается по формуле:
Мощность = А + [(В - А)/Т]г,
где А - мощность последней полностью выполненной ступени нагрузки; В - мощность той ступени нагрузки, на которой проба была прекращена; Т - длительность каждой ступени нагрузки (мин) по протоколу; t - длительность выполнения нагрузки (мин) на последней ступени.
Если испытуемый полностью выполнил очередную ступень нагрузки, но дальше не продвинулся - это и будет его пороговая мощность. Например, если обследуемый полностью выполнил ступени нагрузки 50 и 100 ватт по 5 мин каждую ступень и тест был прекращен, то его пороговая мощность - 100 ватт.
Если после выполнения нагрузки мощностью 100 ватт обследуемый выполнил следующую нагрузку мощностью 150 ватт в течение 1 мин, его пороговая мощность 110 ватт, 2-х мин - 120 ватт, 3-х мин - 130 ватт, 4-х мин - 140 ватт и 5 мин - 150 ватт и т.д.
Или с другим протоколом. Например, обследуемый выполнил последовательно 3-х мин ступени нагрузки мощностью 60 и 90 ватт, т.е. его пороговая мощность 90 ватт, если была следующая ступень нагрузки мощностью 120 ватт и он выполнил ее в течение 1 мин, то его пороговая мощность 100 ватт, 2-х мин - 110 ватт, 3-х мин - 120 ватт и т.д.
Нагрузка на велоэргометре выполняется до тех пор, пока не появятся субъективные или объективные признаки нецелесообразности или невозможности ее продолжения, которые получили название критериев прекращения нагрузки (табл. 5.3).
После прекращения пробы записывают/или наблюдают на мониторе ЭКГ в течение 5 мин или до полной ее нормализации.
Оценка результатов исследования Тест положительный
Такое заключение основывается только на ишемических изменениях сегмента ST, которые включают:
Горизонтальную или косонисходящую депрессию сегмента ST (ST 80) на 1 мм или более;
Медленно-восходящую депрессию сегмента ST (ST 80) на 1,5 мм или больше;
Подъем сегмента ST (ST 60) на 1 мм или больше в отведениях без постинфарктного зубца Q.
Таблица 5.3
Критерии прекращения нагрузки*
Субъективные Стенокардия, степень 3 по 5-балльной шкале:
1 - очень легкая
2 - легкая
3 - довольно сильная
4 - сильная
5 - нетерпимая Усталость
Выраженная одышка (относительное показание) Боль в ногах, суставах Головокружение
Бледность или цианоз
Нежелание испытуемого продолжать нагрузку Объективные Изменения ЭКГ
Депрессия сегмента ST на 2 или более мм от исходного через 80 миллисек от точки J (ST 80) горизонтального или нисходящего типа (относительное показание)
Подъем сегмента ST более 2 мм в отведениях с зубцом Q или более 1 мм в отведениях без патологического зубца Q (ST 60)
Появление пароксизмальных нарушений ритма сердца
Увеличивающаяся частота желудочковых экстрасистол, особенно полиморфных, групповых (относительное показание)
Суправентрикулярная тахикардия (относительное показание)
Появление новых нарушений проводимости, брадиаритмии (относительное показание)
Субмаксимальная ЧСС (составляет приблизительно 85% от максимальной, ориентировочно равна 200 - возраст):
20 лет - 180
30 лет - 170
40 лет - 160
50 лет - 150
60 лет и старше - 140-130 Изменения АД
Подъем систолического АД более 220 мм рт.ст. или диастолического более 115 мм рт.ст. (относительное показание)
Снижение систолического АД более чем на 10 мм рт.ст., несмотря на увеличение нагрузки или отсутствие его увеличения на двух или более ступенях нагрузки (относительное показание)
Примечание: *могут отличаться в разных странах и центрах.
Тест отрицательный
Такое заключение возможно при достижении пациентом субмаксимальной ЧСС без ишемических изменений на ЭКГ. В ряде клиник выделяют отрицательный тест с особенностями - при появлении во время исследования нарушений ритма и проводимости или при повышении АД выше нормальных показателей для соответствующего уровня нагрузки и т.д.
Тест сомнительный
Этот вариант заключения оправдан при появлении на ЭКГ депрессии SТ 80 менее 1 мм и (или) болевых ощущений в груди.
Если тест прекращен по другим причинам - это отражается и в заключении. Например, тест прекращен из-за достижения систолического АД 230 мм рт.ст. или общей усталости и т.д.
Вторая часть заключения характеризует переносимость физической нагрузки. Для этого необходимо рассчитать пороговую мощность нагрузки (см. выше).
При выполнении тредмилометрии используют специальные таблицы, где по уровню нагрузки определяется мощность, аэробная способность (в единицах МЕТ), либо эти параметры выдаются компьютером автоматически, как и заключение по тесту.
Нормальная пороговая нагрузка для нетренированных мужчин 40-50 лет - 2 Вт/кг массы тела, для женщин - 1,5 Вт/кг массы тела.
Считается, что у мужчин со стенокардией функционального класса 1 пороговая нагрузка около 1,5 Вт/кг, при 2 классе 1-1,5 Вт/кг, при 3 классе 0,5-1 Вт/кг и 4 классе 0,5 Вт/кг массы тела. Это средние величины.
Тредмилометрия
Используются многоступенчатые протоколы (Нотона, Брюса и др.), длительность каждой ступени нагрузки 1-3 мин. Для повышения мощности нагрузки увеличивают скорость движения дорожки и угол ее подъема. Во время ходьбы по дорожке испытуемые могут держаться за поручни.
Кистевой жим
Форма статической нагрузки, которая вызывает большее повышение АД и меньшее увеличение ЧСС по сравнению с нагрузкой на
велоэргометре или тредмиле. Повышение ЧСС часто бывает недостаточным для провокации ишемии миокарда. Сначала регистрируется максимальная сила сжатия на ручном динамометре, затем испытуемый сжимает динамометр на 1/4-1/3 от максимальной силы и удерживает жим в течение 3-5 мин.
Показания и противопоказания к проведению нагрузочных тестов
Наибольшее значение нагрузочные тесты имеют в диагностике, функциональной и прогностической оценке у больных КБС (табл. 5.4).
Таблица 5.4
Показания к проведению нагрузочных тестов
Диагностика КБС
Установление функционального класса стенокардии, оценка эффективности различных вмешательств (лекарства, операции и др.)
Оценка прогноза у кардиологических больных
Выбор тренировочной нагрузки для физической реабилитации
Определение реакции сердечно-сосудистой системы на нагрузку
Поскольку при нагрузочных тестах возможно развитие осложнений, следует следить за состоянием пациента во время нагрузки (визуально, ЭКГ, АД) и не подвергать испытаниям больных с высоким риском осложнений (табл. 5.5).
Врач, рекомендующий нагрузочную пробу, должен объяснить цели исследования и возможную реакцию на нагрузку. Желательно получить информированное согласие пациента на проведение теста. Исследование проводит врач, владеющий кардиореанимацией. Кабинет для нагрузочных тестов оснащается дефибриллятором и другими средствами реанимации.
Перед диагностической пробой отменяют антиангинальные препараты (нитраты за 24 ч, антагонисты кальция и β-блокаторы за 48 ч до исследования). На изменение сегмента ST в покое и при нагрузке могут влиять сердечные глюкозиды (желательно отменить их за 7 дней до теста), салуретики, трициклические антидепрессанты, соли лития. Последние препараты по возможности отменяют за 3-4 дня до пробы. Антиангинальные препараты не отменяют при определении их влияния на переносимость физической нагрузки у больных стенокардией.
Таблица 5.5
Противопоказания для пробы с физической нагрузкой*
Нестабильная стенокардия
Острый ИМ (в течение первых дней)
Опасные аритмии
Декомпенсированная сердечная недостаточность
Высокие степени сино-аурикулярной или предсердно-желудочковой блокады
Острые миокардиты, перикардиты
Неконтролируемая АГ
Аневризма аорты
Выраженный аортальный или субаортальный стеноз
Острое системное заболевание
Острый тромбофлебит
Острое нарушение мозгового кровообращения Примечание: * могут отличаться в разных странах и центрах.
ЗНАЧЕНИЕ ТЕСТОВ С ФИЗИЧЕСКОЙ НАГРУЗКОЙ
Использование тестов с физической нагрузкой для диагностики КБС
При объяснении результатов нагрузочных тестов следует учитывать возможные ограничения, присущие этим методам, и усвоить ряд новых понятий, которые имеют отношение к любым методам исследования (табл. 5.6).
Проведенный в 1998 г. в Европе метаанализ результатов велоэргометрии в сопоставлении с коронарной ангиографией у 24 074 пациентов показал, что чувствительность в среднем возрасте составляет 68% (23-100%), а специфичность 77% (17-100%).
Чувствительность теста повышается с увеличением количества пораженных сосудов: от 25-71% при поражении одного сосуда до 81-86% (40-100%) при многососудистом заболевании. Изменения сегмента ST при нагрузке более часто выявляются при атеросклеротических изменениях в передней ветви левой коронарной артерии.
Положительный нагрузочный тест может встречаться у людей с ангиографически нормальными коронарными сосудами, напри-
мер вследствие нарушения механизма коронарной вазодилатации (коронарный Х-синдром), при гипертрофии ЛЖ, кардиомиопатиях. Помимо этого, появление «ишемических» изменений сегмента ST во время физической нагрузки возможно при лечении сердечными гликозидами, при гипокалиемии, анемии, пролапсе митрального клапана.
Таблица 5.6
Основная терминология при оценке результатов тестов с физической
нагрузкой
Истинно-положительный | Ненормальный ответ на нагрузку при болезни |
Ложно-положительный (ЛП) | Ненормальный ответ при отсутствии болезни |
Истинно-отрицательный | Нормальный ответ при отсутствии болезни |
Ложно-отрицательный | Нормальный ответ в присутствии болезни |
Чувствительность | Процент больных КБС с ненормальным ответом на физическую нагрузку = ИП/(ИП+ ЛП) |
Специфичность | Процент обследованных без КБС с нормальным ответом на физическую нагрузку = ТИ/(ИО+ЛП) |
Предсказуемая значимость (тест положительный) | Процент больных с ненормальным ответом, у которых есть КБС, = ИП/(ИП + ЛП) |
Предсказуемая значимость (тест отрицательный | Процент обследованных с нормальным ответом, у которых нет КБС, ИО/(ИО + ЛО) |
Ишемические изменения ЭКГ при нагрузке становятся более выраженными по мере развития многососудистого коронарного поражения у больных КБС и с увеличением уровня нагрузки, причем наиболее информативными являются отведения V4 - 6 (табл. 5.7).
Таблица 5.7
Признаки выраженного коронарного поражения при нагрузочной пробе
Раннее начало стенокардии
Отсутствие увеличения систолического АД по мере повышения уровня нагрузки или его снижение
Глубокая депрессия сегмента ST косонисходящего типа,
сохраняющаяся более 5 мин после нагрузки
Подъем сегмента ST при нагрузке
(в отведениях без патологического Q)
Прогностическое значение тестов с физической нагрузкой
Прогностическое значение нагрузочных тестов исследовалось у здоровых людей и у больных с сердечно-сосудистыми заболеваниями (табл. 5.8).
Таблица 5.8
Группы обследованных и особенности выполнения пробы с физической нагрузкой, характеризующие повышенный риск развития сердечно-сосудистых заболеваний и осложнений
Использование тестов с дозированной физической нагрузкой для функциональной оценки сердечно-сосудистых больных
Прежде всего это больные КБС, хронической сердечной недостаточностью и с пороками сердца.
Наряду с другими методами исследования нагрузочные тесты используются для функциональной оценки больных с нарушениями ритма сердца и проверки действия антиаритмических препаратов. Так, у больных с пароксизмальной желудочковой тахикардией физическая нагрузка обычно провоцирует желудочковые нарушения ритма, в т.ч. и пароксизмы желудочковой тахикардии. У больных с синдромом слабости синусового узла нагрузочный тест демонстрирует недостаточное учащение пульса при нагрузке, хотя это не является правилом.
У больных со склонностью к АГ выявляется более значительное повышение АД при нагрузке.
У больных с пороками сердца проводится функциональная оценка до и после операции.
ФАРМАКОЛОГИЧЕСКИЕ ПРОБЫ
Дипиридамол
Используется для провокации ишемии миокарда и в основном во время исследования перфузии миокарда с таллием-201. Дипиридамол блокирует метаболизм аденозина. Аденозин образуется из АТФ, имеет короткий период полураспада (10 с) и обладает выраженным местным артериолодилатирующим действием. Внутривенное введение дипиридамола повышает концентрацию аденозина в миокарде, увеличивает коронарный кровоток, немного снижает систолическое АД и ускоряет ЧСС. В участках миокарда, которые снабжаются кровью через стенозированные артерии (85-90% стенозы), коронарное русло дистальнее стеноза максимально расширено уже в покое. В этих зонах отсутствует коронарный резерв. Введение дипиридамола может привести к перераспределению коронарного кровотока в сторону менее стенозированных или здоровых артерий и «межкоронарному обкрадыванию», т.е. ишемии участков миокарда дистальнее стеноза. На появление ишемии указывают развитие стенокардии, изменения на ЭКГ.
Показания: невозможность проведения проб с физической нагрузкой (у лиц с заболеваниями суставов, сосудов нижних конечностей и т.д.) или прекращение пробы с физической нагрузкой до достижения критериев ее оценки, провокация ишемии миокарда при радионуклидных исследованиях.
Противопоказания такие же, как и к проведению проб с физической нагрузкой.
Дипиридамол вводят внутривенно из расчета 0,75 мг/кг массы тела (иногда используют дозу 0,84 мг/кг массы тела), на физиологическом растворе объемом 20 мл в течение 5 мин (4 мл/мин). Конечные точки и критерии оценки пробы с дипиридамолом аналогичны тесту с физической нагрузкой.
Дипиридамол, вызывая коронарную вазодилатацию, способствует увеличению кровотока в неизмененных сосудах и его уменьшение (обкрадывание) в стенозированных, что создает ишемию в зоне их кровоснабжения.
Побочные явления при приеме дипиридамола: головная боль, тошнота, слабость.
Дипиридамоловая проба провоцирует ишемию миокарда преимущественно при выраженном стенозировании коронарных артерий и имеет низкую чувствительность (20-30%).
Инфузию дипиридамола часто производят до введения радиотрейсера при сцинтиграфии миокарда.
Иногда дипиридамоловую пробу комбинируют с нагрузочным тестом небольшой мощности.
Добутамин
Добутамин - синтетический катехоламин короткого действия, при внутривенном введении которого возрастает ЧСС, АД, сократимость миокарда и вследствие этого - миокардиальная потребность в кислороде. Возникновение ишемии распознается с помощью сцинтиграфии миокарда с таллием-201 или стресс-ЭхоКГ. Во время последней наблюдают за изменениями локальной сократимости, которая нарушается при развитии ишемии миокарда.
Проба с добутамином используется с диагностической целью у больных, которые не могут выполнять пробу с дозированной физической нагрузкой или в случае неинформативности такой пробы.
За признак ишемии миокарда при косовосходящем смещении принимают такую депрессию сегмента ST, деятельность которой не менее 0,08 с при глубине смещения не менее 1,5 мм. При правильной оценке степени смещения ST важно точно найти точку J (окончание QRS), которая обычно размещается на восходящем колене зубца S. Затем нужно отложить отрезок протяженностью 0,08 с, после чего оценивать степень смещения сегмента ST.
При проведении нагрузочной пробы необходимо знать пределы диагностических возможностей этого метода. При интерпретации полученных результатов нагрузочных тестов следует учитывать всю доступную информацию. Реакцию на нагрузку следует рассматривать как согласующуюся с диагнозом, а не как диагноз определенных болезней, например ИБС.
Нельзя ставить знак равенства между положительным результатом пробы и диагнозом ИБС. Аналогично этому отрицательный результат пробы не всегда позволяет отвергнуть этот диагноз.
Стресс-ЭКГ
Проба с изопреналином. Проводится для выявления коронарной недостаточности. Препарат оказывает бета-адреностимулирующий эффект, сочетающий в себе воздействие на β1 и β2 рецепторы.
Изопреналин повышает число сердечных сокращений, сократительную способность миокарда и коронарный кровоток, в результате чего возрастает потребность миокарда в кислороде подобно тому, как это происходит при проведении пробы с физической нагрузкой или при электрической стимуляции предсердий.
Проба с изопреналином показана в случаях невозможности проведения велоэргометрической пробы (дефекты опорно-двигательного аппарата, перемежающаяся хромота, хронические заболевания легких, при психологическом предубеждении в пробе с физической нагрузкой).
Изопреналин (изадрин) в количестве 0,5 мг (1 ампула препарата) предварительно разводят в 250 мл изотонического раствора натрия хлорида или 5%-ного раствора глюкозы.
Во избежание нежелательных реакций сердечно-сосудистой системы препарат вначале вводят медленно (со скоростью 30 капель в минуту) в течение 2-3 минут. Затем скорость введения препарата постепенно увеличивают, ориентируясь на частоту сердечных сокращений. После достижения частоты сердечных сокращений 130 в минуту продолжают в течение 3 минут введение препарата с той же скоростью, стараясь удержать частоту сердечных сокращений на доступном уровне.
Пробу проводят, контролируя состояние больного, измерение артериального давления и запись ЭКГ. ЭКГ регистрируют до введения изопреналина, каждую минуту на фоне введения препарата и после прекращения введения до момента возвращения конфигурации ЭКГ в исходное состояние. Изменения ЭКГ оценивают по тем же критериям, что и при велоэргометрической пробе.
Пробу с изопреналином расценивают как положительную при проявлении изменений ЭКГ ишемического характера в сочетании или без сочетания с приступом стенокардии. Если болевые ощущения в грудной клетке не сопровождаются изменениями ЭКГ, то пробу расценивают как сомнительную.
Отсутствие приступа стенокардии и изменений ЭКГ указывает, что проба с изопреналином является отрицательной. Проба обычно переносится хорошо. Может наблюдаться покраснение лица, сменяющееся бледностью, преходящая артериальная гипертензия. Как правило, через 5-10 минут после прекращения введения изопреналина ЭКГ приходит к исходному состоянию.
Если ЭКГ не нормализуется или не проходит приступ стенокардии, необходимо ввести бета-адреноблокатор - пропранолол в дозе 3-5 мг внутривенно медленно (в течение 5 минут).
При ИБС по специфичности и чувствительности проба с изопреналином не уступает велоэргометрической пробе.
Проба с эргометрином. Применяется для выявления спазма коронарных артерий у больных особой (вариантной) стенокардией. Проба показана в тех случаях, когда в генезе приступа стенокардии у конкретного больного предполагают то или иное участие ангиоспазма.
Эргометрила малеат (синоним - эргоновин) вводят внутривенно струйно в нарастающих дозах. Начальная доза - 0,05 мг. Последующие дозы - 0,15 мг и 0,3 мг. Между введениями очередной дозы эргометрина нужно выдержать пятиминутный интервал. Суммарная доза эргометрина не должна превышать 0,5 мг. При появлении приступа стенокардии или изменений ЭКГ ишемического типа дальнейшее введение эргометрина прекращают.
Пробу с эргометрином проводят под постоянным контролем ЭКГ, как в период введения препарата, так и в течение 15 минут после введения последней дозы или после купирования приступа стенокардии, вызванной эргометрином.
Критериями положительной пробы являются смещение сегмента ST кверху или книзу от изоэлектрической линии, а также появление приступа стенокардии.
Если после введения эргометрина в указанных выше дозах развивается приступ стенокардии, сопровождающийся подъемом сегмента ST, это является подтверждением диагноза особой формы стенокардии (типа Принцметала). Положительная проба с эргометрином по другим критериям (депрессия сегмента ST, приступ стенокардии, сочетание этих признаков) указывает на определенную роль ангиоспазма в генезе приступов стенокардии у данного больного, что помогает в выборе лекарственных препаратов (антагонисты кальция, нитраты).
Пробу с эргометрином можно применять только в условиях специализированных кардиологических отделений. Обязательным правилом безопасного проведения пробы с эргометрином является немедленное купирование приступа стенокардии, возникшего во время проведения пробы. Проба противопоказана у больных с острыми очаговыми изменениями миокарда.
Врачи кабинетов функциональной диагностики часто используют фармакологические пробы с пропранололом, хлоридом калия и нитроглицерином в тех случаях, когда имеются исходные изменения конечной части желудочкового комплекса ЭКГ.
Положительная проба с пропранололом чаще наблюдается при выраженной гиперсимпатикотомии. Изменения ЭКГ под влиянием хлорида калия носят неспецифический характер. Отрицательная реакция на прием нитроглицерина вовсе не исключает ишемического генеза изменений ЭКГ. Все эти три пробы не имеют дифференциально диагностического значения при ИБС.
Стресс-ЭхоКГ
Нагрузочная стресс-ЭхоКГ – новый метод, широко применяемый в диагностике ИБС. В качестве нагрузки используют тредмил или велоэргометр, а также фармакологические препараты. Этой методикой следует воспользоваться при исходно измененной ЭКГ (признаки гипертрофии миокарда левого желудочка, нарушения внутрижелудочковой проводимости, электролитные нарушения, действие лекарственных средств и др.). В этих случаях локальные нарушения сократимости, возникающие при развитии ишемии миокарда, могут быть выявлены с помощью ЭхоКГ. Нормальный ответ левого желудочка на нагрузку заключается в увеличении скорости сокращения и систолического утолщения миокарда левого желудочка. При появлении ишемии эти показатели могут меняться в различной степени. Критериями резко положительной пробы являются: а) снижение фракции выброса до 35% и менее; б) увеличение фракции выброса при нагрузке менее чем на 5%; в) появление нарушений локальной сократимости левого желудочка на низкой ступени нагрузки или при ЧСС менее 120 в 1 минуту; г) появление нарушений сократимости в нескольких сегментах левого желудочка. Преимущества этой пробы перед радиоизотопными методами: низкая стоимость и безопасность, наличие портативного оборудования, отсутствие облучения, быстрое получение результатов, возможность выявлять другие причины жалоб больного (боль и другие ощущения в грудной клетке, одышка, слабость). Ограничения метода: необходимость наличия хорошего ультразвукового окна, трудности в оценке базальных сегментов с максимальной дискинезией на большой нагрузке. Существенным недостатком является и то, что ЭхоКГ проводится сразу после окончания, а не на высоте нагрузки в том случае, если дискинезия выявляется после нагрузки, неясно, на какой ступени нагрузки она началась. Кроме того, для проведения исследования необходим хорошо подготовленный специалист по ультразвуковой диагностике. Чувствительность и специфичность этого теста оценивались в большом количестве исследований. В исследовании Р. Cohn и соавт. (1987, 390 больных) чувствительность в среднем составила 80%, а специфичность – 91%. Фармакологическая стресс-ЭхоКГ проводится с целью спровоцировать и выявить ишемию миокарда, а также определить функциональное состояние миокарда и прогноз у больного ИБС. Показаниями для проведения стресс-ЭхоКГ являются: а) отсутствие возможности выполнить тредмил-тест или нагрузку на велоэргометре; б) отсутствие возможности выполнить физическую нагрузку до необходимой мощности; в) ложноположительные результаты теста с физической нагрузкой у больных без симптомов ИБС.
В диагностике ИБС используются функциональные нагрузочные пробы. Они подразделяются на пробы, улучшающие метаболизм в миокарде (проба с калием, обзиданом, препаратами раувольфии, амбосексом), улучшающие коронарное кровообращение (пробы с нитроглицерином), повышающие нагрузку на миокард и потребность миокарда в кислороде (проба с физической нагрузкой).
Медикаментозные пробы Медикаментозные пробыназначают больным с подозрением на ИБС и с измененной конечной частью желудочкового комплекса. Перед дачей ппепарата регистрируется исходная, после дачи – контрольная ЭКГ.
Проба с калием.При даче калия у больных с нарушением метаболизма в миокарде отмечается улучшение обменных процессов и нормализация конечной части желудочкового комплекса. Поэтому проба положительная бывает при функциональныхнарушениях в миокарде. Проба с калием противопоказана лицам старше 60 лет, больным с нарушением атрио-вентрикулярной и внутрижелудочковой проводимости. Больному после легкого завтрака дают 5–6 г хлористого калия, растворенного в 100 мл воды. Контрольная ЭКГ исследуется через 30, 60, 90 минут.
Нитроглицериновая проба.При даче нитроглицерина у больных ИБС наблюдается улучшение конечной частижелудочкового комплекса. Поэтому положительная проба указывает на наличие ИБС. Больному дают 2–3 капли 1 % раствора нитроглицерина под язык или 1 таблетку нитроглицерина. Контрольную ЭКГ снимают через 5 и 10 минут. Для предупреждения коллаптоидных реакций проба выполняется в горизонтальном положении.
Проба с обзиданом.Проба положительна при функциональных нарушениях со стороны сердца и связана с блокадой β 1 -β 2 -адренорецепторов.Проба проводится утром натощак, больному дают 40–60 мг об-зидана или анаприлина. Контрольную ЭКГ снимают через 30, 60, 90 минут после приема препарата.
Проба с изопреналином.Препарат стимулирует β 1 - и β 2 -адренорецепторы, повышает частоту сердечных сокращений и потребность миокарда в кислороде. Изопреналин (изадрин) 0,5 мг (1 ампула) разводится в 250 мл физраствора или 5%раствора глюкозы. Препарат вводят внутривенно капель-но до достижения частоты пульса 130–140 ударов (более правильно до субмаксимальной частоты 200 – возраст в годах). После достижения необходимой частоты пульса в течение 3 минут удерживают ее. После окончания пробы и через 5 и 10 минут снимают контрольную ЭКГ. Оценка пробы проводится так же, как при пробе с физической нагрузкой. Во время пробы можетнаблюдаться артериальная гипертензия и желудочковая экстрасистолия. Проба проводится в специализированном отделении.
Проба с эргометрином.Эргометрин повышает тонус гладкой мускулатуры, в том числе коронарных сосудов, выявляет вариантную стенокардию Принцметала. Эргометрин вводят внутривенно струйно 0,15 и 0,3 мг, между введением должен быть 5-минутный перерыв. Проба проводится под постоянным ЭКГ-контролем во времяпроведения пробы и через 15 минут после ее окончания.
Оценка пробы такая же, как при проведении велоэргометрии. Проба проводится в специализированном отделении.
Проба с курантилом (дипиридамолом) Препарат является мощным вазодилататором, расширяет непо-
Раженные атеросклерозом коронарные артерии и не расширяет суженные атеросклерозом. В результате этого происходит еще большее снижениекровотока в ишемизированных зонах миокарда, что известно под названием феномена обкрадывания и проявляется приступом стенокардии или изменением ЭКГ ишемического типа.
Дипиридамол (курантил) вводят внутривенно из расчета 0,75 мг на 1 кг веса тела. Расчетную дозу условно делят на 3 части. Первую треть дозы вводят за 3 минуты, вторую треть в течение 7 минут. Если появляется приступ стенокардии или изменения ЭКГишемического типа, дальнейшее введение препарата следует прекратить, если их нет, вводят третью часть дозы за 5 минут. При появлении приступа стенокардии под язык дают таблетку нитроглицерина и внутривенно вводят 5– 10 мл 0,24 % раствора эуфиллина. Эуфиллин является физиологическим антагонистом дипиридамола. Пробы проводятся в тех случаях, когда невозможно...
Большинство провокационных фармакологических проб направлено на выявление скрытой коронарной патологии или на уточнение характера диагностированной коронарной недостаточности.
Разрешающие фармакологические пробы, наоборот, направлены на устранение существующего и объективно регистрируемого дисбаланса между регулирующими системами и пораженным органом. Вследствие этого, под влиянием разрешающих факторов временно устраняются какие-то конкретные патологические симптомы. Благодаря этому, удается подтвердить диагностированную форму, а также обосновать дифференцированную терапию уточненного патологического состояния.
Существует ряд состояний, при которых фармакологическая проба становится пробой первого выбора.
Провокационные фармакологические пробы
Проба с эргометрином (эргоновином малеатом). Эргометрин является алкалоидом спорыньи. Он усиливает стимуляцию α-адренорецепторов и вследствие этого вызывает спазм кровеносных сосудов. При особой или вазоспастической форме стенокардии эргометрин может вызвать спазм коронарных артерий и, следовательно, подтвердить наличие ИБС. Поэтому эргометриновая проба необходима в тех случаях, когда спазм коронарных артерий предполагается, но не находит объективного подтверждения.
Проведение пробы особенно целесообразно у больных со симптомами стенокардии, у которых во время коронарографии не обнаруживаются сужения коронарных артерий. Введение эргометрина в процессе выполнения коронарографии позволяет визуализировать провоцируемый спазм кровеносных сосудов, что является важным диагностическим критерием. Применение пробы с эргометрином для выявления спазма коронарных артерий в связи с опасностью развития серьезных осложнений допустимо только в специализированных кардиологических отделениях стационаров.
За 48 ч до пробы отменяют β-адреноблокаторы и антагонисты кальция, за 24 ч - нитраты. Эргометрин вводят внутривенно в виде повторных болюсов в нарастающих дозах через каждые 5 мин. Пробу выполняют при постоянном контроле ЭКГ.
Критериями прекращения пробы являются развитие приступа стенокардии, изменения ЭКГ ишемического типа, нарушения ритма сердца (аритмия высоких градаций) , резкое повышение АД.
При наличии у больного вазоспастической стенокардии эргометриновая проба, как правило, провоцирует стенокардию, сопровождающуюся значительным повышением сегмента ST.
Проба может проводиться с применением ангиографического контроля или без него.
У некоторых больных во время пробы могут появиться тошнота, боль в груди, аритмии (желудочковая экстрасистолия, политопная экстрасистолия, бигеминия, кратковременная желудочковая тахикардия). В этом случае исследование необходимо прекратить.
При появлении приступа стенокардии достоверность положительного результата повышается. При болевом приступе без электрокардиографического подтверждения ишемии миокарда проба оказывается сомнительной даже в случаях загрудинной боли. Сочетание пробы с физической нагрузкой со сцинтиграфией миокарда с 201Тl повышает ее чувствительность с 25 до 80 %.
При положительных результатах пробы необходимо внутривенное введение нитроглицерина, при затянувшемся спазме коронарных артерий - внутрикоронарное введение этого препарата.
Сочетание добутаминовой пробы с эхокардиографическим исследованием сердца повышает диагностические возможности.
Римский врач К. Гален, живший во II в до н.э., доказал, что в артериальных сосудах протекает кровь. До этого полагалось, что по ним передвигается воздух.
Критериями нарушений местной сократимости миокарда при стресс-эхокардиографии с добутамином являются:
- снижение амплитуды движения стенок миокарда;
- уменьшение их систолического утолщения в двух и более сегментах;
- наличие двухфазного ответа: улучшение сократимости сегментов миокарда с исходно сниженной сократимостью при введении добутамина в малых дозах с последующим возвращением сократимости этих сегментов к исходному уровню при введении добутамина в высоких дозах.
Эффективность пробы увеличивается при проведении дополнительных радионуклидных методов (вентрикулография, сцинтиграфия миокарда).
Критериями прекращения пробы являются:
- стенокардия;
- достижение субмаксимальной ЧСС (85 % от максимальной);
- появление выраженной желудочковой или супра-вентрикулярной экстрасистолии;
- снижение артериального давления, нарушение или ухудшение сократительной функции левого желудочка (по данным эхокардиографии), ишемическое снижение сегмента ST (горизонтальное или косонисходящее более 2 мм).
Проба относительно безопасна (даже у пожилых людей).
{module директ4}
Эффективность этой пробы объясняется тем, что маленькие дозы добутамина способны улучшать сократимость гибернирующего и «оглушенного» миокарда.
Добутамин - селективный β-агонист. Частота сердечных сокращений нарастает при дозах, превышающих 10 мкг/кг массы тела/мин.
Имеется несколько методик введения добутамина.
Другая методика включает возрастающую инфузию добутамина в количестве 5, 10, 15, 20 и до 40 мкг/кг массы тела/мин по 3 мин с мониторным наблюдением за региональной и глобальной сократимостью левого желудочка. Инфузия прекращается при достижении субмаксимальной частоты сердечных сокращений, возникновении приступа стенокардии или появлении эхокардиографических и ЭКГ-изменений ишемического характера. Инфузия может быть прекращена при артериальной гипертензии (артериальное давление поднимается выше 220 и 120 мм рт. ст.) или артериальной гипотензии, угрожающих нарушениях сердечного ритма.
Ответы со стороны сердечно-сосудистой системы при проведении добутаминовой стресс-эхокардиографии включают:
- длительное улучшение сократимости миокарда;
- длительное ухудшение сократимости миокарда;
- отсутствие изменений.
При высоких дозах добутамина «спящий» миокард должен проявляться ухудшением сократимости.
Применение вазодилататоров. Третьим подходом при использовании провокационных фармакологических проб является применение вазодилататоров (сосудорасширяющих препаратов - дипиридамола или аденозина).
Разрешающие фармакологические пробы
Нитроглицериновая проба. Следует иметь в виду, что иногда нитроглицерин может привести к кратковременному снижению артериального давления, особенно при вертикальном положении больного. Поэтому при проведении нитроглицериновой пробы оптимальным является положение больного полулежа или сидя.
Нитроглицериновая проба применяется и при допплерографии, которая помогает оценить функцию левого желудочка. Допплерография трансмитрального кровотока, осуществляемая до и через 5 мин после приема нитроглицерина под язык, позволяет исследовать диастолическую функцию левого желудочка и оптимизировать назначение различных лекарственных препаратов (в частности, нитратов) у больных с ишемической кардиомиопатией.
Нитроглицериновую пробу применяют также во время коронарографии у больных с неизмененными коронарными артериями для изучения эндотелийнезависимой функции сосудов.
Проба с пропранололом. Пробу с β-адреноблокатором пропранололом иногда используют для оценки изменений конечной части желудочкового комплекса, возможно, связанных с адренергическими влияниями.
Проба с хлористым калием. Проба иногда применяется для отличия изменений ЭКГ при ИБС от изменений при других заболеваниях (миокардиопатии, нейроциркуляторной дистонии, климактерической кардиопатии).
Больному натощак внутрь дают 6-8 г калия хлорида, растворенного в 100 мл воды. ЭКГ делают до приема калия хлорида, через 1,5 ч после приема, а также на следующее утро. За 3--4 дня до пробы целесообразно отменить любые препараты калия и препараты, изменяющие содержание калия в крови (мочегонные, стероидные гормоны).
Улучшение процессов реполяризации в некоторых случаях позволяет дифференцировать коронарогенные и некрогенные нарушения (дисгормональную кардиопатию, нейроциркуляторную дистонию).
Пробу не рекомендуется проводить больным с почечными нарушениями, хроническими заболеваниями желудочно-кишечного тракта и выраженными изменениями минерального обмена.
Атропиновая проба. Из возможных побочных явлений атропина могут отмечаться сухость во рту, сонливость, покраснение лица, синусовая (реже пароксизмальная) тахикардия, ритм коронарного синуса и предсердно-желудочковая диссоциация на ЭКГ.
Противопоказаниями к проведению пробы являются кардиомегалия, глаукома, высокая степень миопии, синусовая и эктопическая тахикардия, политопная экстрасистолия.
Проба считается отрицательной при учащении синусового ритма на 30 % и более от исходного.
Проба на наличие синдрома слабости синусового узла считается положительной в случаях:
- недостаточного учащения синусового ритма (менее 30 % от исходного);
- увеличения ЧСС за счет очагов эктопической активности;
- возникновения синоаурикулярной блокады II степени;
- возникновения периодов остановки синусового узла.
Проба с фуросемидом. Проба основана на стимуляции у больных с гиперальдостеронизмом ренин-ангиотензин-альдостероновой системы под влиянием фуросемида. При снижении уровня натрия в крови возбуждаются осморецепторы, снижается секреция антидиуретического гормона, уменьшается объем внеклеточной жидкости за счет потери воды. Эти изменения воспринимаются осмо- и объемными рецепторами, через которые и осуществляется стимуляция ренин-ангиотензин-альдостероновой системы.
Пациенту внутривенно вводится 40 мг фуросемида. Кровь для определения концентрации альдостерона, активности ренина в плазме, а также содержания калия и натрия в плазме и эритроцитах берется через ^после введения фуросемида и через 4 ч после введения препарата. Мочу собирают в положении больного лежа за 1 ч до введения фуросемида. На протяжении 5 ч ежечасно собирают мочу для определения величины экскреции электролитов. Для оценки восстановительного периода после пробы мочу собирают до 9 ч следующего дня. Показатели объема выделяемой мочи и содержания электролитов в ней сравнивают с базальными данными.
Контроль осуществляют с помощью электрокардиографии на протяжении 1 ч каждые 15 мин после введения фуросемида. Артериальное давление измеряется до введения препарата и ежечасно в последующие 5 ч.
Реакция ренин-ангиотензин-альдостероновой системы на стимуляцию фуросемидом не может быть использована в качестве единственного диагностического критерия альдостеронизма, поскольку эта проба позволяет лишь выделить в целом группу больных с низкой, не стимулируемой активностью ренина в плазме, артериальной гипертонией.
В диагностике коронарной недостаточности определенное место занимают фармакологические нагрузочные пробы с использованием лекарственных препаратов, обладающих способностью влиять на коронарное русло и функциональное состояние миокарда. Особенный интерес вызывают фармакологические нагрузочные пробы с изопреналином, дипиридамолом, эргометрином и некоторыми другими.
ПРОБА С ИЗОПРЕНАЛИНОМ
Проба с изопреналином проводится для выявления коронарной недостаточности. Препарат оказывает бета-адреностимулирующий эффект, сочетающий в себе воздействие на b1 и b2 рецепторы.
Изопреналин повышает число сердечных сокращений, сократительную способность миокарда и коронарный кровоток, в результате чего возрастает потребность миокарда в кислороде подобно тому, как это происходит при проведении пробы с физической нагрузкой или при электрической стимуляции предсердий.
Проба с изопреналином показана в случаях невозможности проведения велоэргометрической пробы (дефекты опорно-двигательного аппарата, перемежающаяся хромота, хронические заболевания легких, при психологическом предубеждении в пробе с физической нагрузкой).
Изопреналин (изадрин) в количестве 0,5 мг (1 ампула препарата) предварительно разводят в 250 мл изотонического раствора натрия хлорида или 5%-ного раствора глюкозы.
Во избежание нежелательных реакций сердечно-сосудистой системы препарат вначале вводят медленно (со скоростью 30 капель в минуту) в течение 2-3 минут. Затем скорость введения препарата постепенно увеличивают, ориентируясь на частоту сердечных сокращений. После достижения частоты сердечных сокращений 130 в минуту продолжают в течение 3 минут введение препарата с той же скоростью, стараясь удержать частоту сердечных сокращений на доступном уровне.
Пробу проводят, контролируя состояние больного, измерение артериального давления и запись ЭКГ. ЭКГ регистрируют до введения изопреналина, каждую минуту на фоне введения препарата и после прекращения введения до момента возвращения конфигурации ЭКГ в исходное состояние. Изменения ЭКГ оценивают по тем же критериям, что и при велоэргометрической пробе.
Пробу с изопреналином расценивают как положительную при проявлении изменений ЭКГ ишемического характера в сочетании или без сочетания с приступом стенокардии. Если болевые ощущения в грудной клетке не сопровождаются изменениями ЭКГ, то пробу расценивают как сомнительную.
Отсутствие приступа стенокардии и изменений ЭКГ указывает, что проба с изопреналином является отрицательной. Проба обычно переносится хорошо. Может наблюдаться покраснение лица, сменяющееся бледностью, преходящая артериальная гипертензия. Как правило, через 5-10 минут после прекращения введения изопреналина ЭКГ приходит к исходному состоянию.
Если ЭКГ не нормализуется или не проходит приступ стенокардии, необходимо ввести бета-адреноблокатор - пропранолол в дозе 3-5 мг внутривенно медленно (в течение 5 минут).
При ИБС по специфичности и чувствительности проба с изопреналином не уступает велоэргометрической пробе.
Проба с дипиридамолом
Будучи мощным вазодипататором, дипиридамол влияет больше всего на не пораженные атеросклерозом коронарные артерии, что приводит к перераспределению кровотока в пользу неишемизированных зон миокарда. В результате этого происходит снижение кровотока в ишемизированных зонах миокарда (так называемый <феномен обкрадывания>).
Дипиридамол (синоним - курантил, персантил) вводят в суммарной дозе из расчета 0,75 мг на 1 кг массы тела, что для обследуемого массой 70 кг составляет около 10 мл 0,5%-ного раствора. Расчетную дозу препарата условно делят на 3 равные части, которые вводят в 3 этапа.
В течение первых трех минут внутривенно вводят первую часть дозы. Затем в течение последующих 7 минут вводят вторую часть дозы. Если проявляются ангинозная боль или изменения ЭКГ ишемического типа, дальнейшее введение препарата следует прекратить, не дожидаясь окончания введения второй части дозы. Если же реакция на введение препарата на втором этапе отсутствует, дополнительно вводят третью часть расчетной дозы в течение 3-5 минут. Таким образом, при положительной пробе необходимость во введении полной расчетной дозы препарата отпадает.
Дипиридамоловую пробу проводят под контролем ЭКГ. Ее регистрируют до введения препарата, каждую минуту во время введения и после прекращения введения каждые 5 минут в течение 15-30 минут.
Критериями положительной пробы являются депрессия сегмента ST на ЭКГ и появление приступа стенокардии. Положительная проба с дипиридамолом, как правило, указывает на наличие у больного стенозирующего коронарного атеросклероза.
Проба обычно переносится хорошо, иногда во время ее проведения возможно головокружение. Если при проведении пробы возникает приступ стенокардии, который не удается быстро купировать нитроглицерином, или отмечаются стойкие изменения ЭКГ, то благоприятный эффект отмечается под влиянием эуфиллина - физиологического антагониста дипиридамола. Эуфиллин вводят внутривенно медленно (в течение 2-3 минут). Под влиянием эуфиллина обычно полностью купируются боли и устраняются изменения ЭКГ, вызванные дипиридамолом.
Дипиридамоловая проба может быть с успехом применена во всех случаях, когда показана велоэргометрическая проба, но по тем или иным причинам ее проведение невозможно.
ПРОБА С ЭРГОМЕТРИНОМ
Проба с эргометрином применяется для выявления спазма коронарных артерий у больных особой (вариантной) стенокардией. Проба показана в тех случаях, когда в генезе приступа стенокардии у конкретного больного предполагают то или иное участие ангиоспазма.
Эргометрила малеат (синоним - эргоновин) вводят внутривенно струйно в нарастающих дозах. Начальная доза - 0,05 мг. Последующие дозы - 0,15 мг и 0,3 мг. Между введениями очередной дозы эргометрина нужно выдержать пятиминутный интервал. Суммарная доза эргометрина не должна превышать 0,5 мг. При появлении приступа стенокардии или изменений ЭКГ ишемического типа дальнейшее введение эргометрина прекращают.
Пробу с эргометрином проводят под постоянным контролем ЭКГ как в период введения препарата, так и в течение 15 минут после введения последней дозы или после купирования приступа стенокардии, вызванной эргометрином.
Критериями положительной пробы являются смещение сегмента ST кверху или книзу от изоэлектрической линии, а также появление приступа стенокардии.
Если после введения эргометрина в указанных выше дозах развивается приступ стенокардии, сопровождающийся подъемом сегмента ST, это является подтверждением диагноза особой формы стенокардии (типа Принцметала). Положительная проба с эргометрином по другим критериям (депрессия сегмента ST, приступ стенокардии, сочетание этих признаков) указывает на определенную роль ангиоспазма в генезе приступов стенокардии у данного больного, что помогает в выборе лекарственных препаратов (антагонисты кальция, нитраты).
Пробу с эргометрином можно применять только в условиях специализированных кардиологических отделений. Обязательным правилом безопасного проведения пробы с эргометрином является немедленное купирование приступа стенокардии, возникшего во время проведения пробы. Проба противопоказана у больных с острыми очаговыми изменениями миокарда.
Врачи кабинетов функциональной диагностики часто используют фармакологические пробы с пропранололом, хлоридом калия и нитроглицерином в тех случаях, когда имеются исходные изменения конечной части желудочкового комплекса ЭКГ.
Положительная проба с пропранололом чаще наблюдается при выраженной гиперсимпатикотомии. Изменения ЭКГ под влиянием хлорида калия носят неспецифический характер. Отрицательная реакция на прием нитроглицерина вовсе не исключает ишемического генеза изменений ЭКГ. Все эти три пробы не имеют дифференциально диагностического значения при ИБС.
Коронарная ангиография
В основе патогенеза и клинических проявлений ИБС лежит атеросклеротическое поражение коронарных артерий, поэтому не подлежит сомнению важность получения прижизненной информации о состоянии коронарного русла.
Одним из наиболее важных достижений в диагностической кардиологии является метод селективной коронароангиографии, позволяющий дать визуальную (киноангиографическую) оценку состояния коронарных артерий диаметром до 0,5 мм.
Селективное введение рентгеноконтрастных растворов в коронарные артерии позволяет получить информацию о рентгенологической анатомии коронарного русла, типе коронарного кровообращения, о наличии или отсутствии стенозов и окклюзий в коронарном русле, о локализации и распространенности сужения коронарных артерий, о наличии коллатеролей.
Разработка и развитие метода селективной коронарографии явились наибольшим стимулом для применения хирургических методов лечения ИБС. Поскольку вопрос о проведении коронарного шунтирования не может быть решен без данных ангиографического исследования, то без селективной коронарографии было бы невозможно развитие коронарной хирургии.
Успехи коронарной хирургии стимулировали совершенствование методики точного анатомического определения локализации и выраженного поражения крупных коронарных артерий. На основе данных коронароангиографии устанавливается число пораженных коронарных артерий, что позволяет отнести больного в группу с высоким или низким риском для жизни и принять окончательное решение о показаниях и противопоказаниях к аортокоронарному шунтированию. Селективная коронароангиография является экстраординарным эффективным диагностическим методом.
В настоящее время наибольшее распространение получили две методики селективной коронарографии - по Джадкинсу и Соунсу. Методика Джадкинса предполагает введение катетера путем чрескожной пункции бедренной артерии. Используют заранее моделированные катетеры, предназначенные для раздельной катетеризации правой и левой коронарных артерий. Методика отвечает задачам массового обследования лиц, страдающих ИБС.
Применение этой методики ограничено у больных с одновременным поражением атеросклерозом бедренных артерий, а также в случаях аномального расположения коронарных артерий. В этих случаях показано применение методики Соунса, которая предполагает введение катетера через обнаженную правую плечевую артерию.
ПОКАЗАНИЯ И ПРОТИВОПОКАЗАНИЯ
Проведение селективной коронароангиографии показано в следующих случаях:
1. У больных с несомненным диагнозом ИБС для оценки степени, локализации и распространенности поражения коронарных артерий, что помогает выбрать способ лечения (консервативный или хирургический), оценить тяжесть состояния, трудоспособность больного и прогноз заболевания.
Так, при тяжелой стенокардии, приведшей к инвалидности, выявление поражения основного ствола левой коронарной артерии является первоочередным показанием для хирургического лечения. У больных с тяжелыми ночными приступами стенокардии, сопровождающимися изменениями ЭКГ, когда неэффективно консервативное лечение и нарастает угроза возникновения инфаркта миокарда, коронарография помогает решить вопрос о возможности хирургического лечения. При синдроме Принцметала необходимо определить: имеет ли место спазм нормальной коронарной артерии или спазм происходит в пораженной атеросклерозом артерии. Уточнению диагноза помогает внутривенное введение эргометрина малеата во время коронарографии, которое у больных стенокардией Принцметала вызывает спазм одной из крупных коронарных артерий. У лиц молодого возраста, перенесших инфаркт миокарда, определение коронарного русла помогает вырабатывать оптимальный режим физических нагрузок, в том числе профессиональных.
2. Коронарография необходима или очень желательна, когда диагноз ИБС невозможно установить другими методами исследования, включая электрокардиографические нагрузочные пробы и радионуклидное сканирование сердца с помощью таллия-201.
Это относится к тем случаям, когда при наличии загрудинных болей, возникающих при физической нагрузке и проходящих после приема нитроглицерина (то есть при типичной стенокардии), электрокардиографическая нагрузочная проба дает отрицательные или сомнительные результаты, когда при болях в грудной клетке неопределенного характера велоэргометрическая проба положительна или же при отсутствии стенокардии наблюдаются изменения ЭКГ в покое, указывающие на возможную ишемию миокарда.
У молодых и физически активных лиц (спортсмены, люди, занимающиеся тяжелым физическим трудом) при проведении электрокардиографической нагрузочной пробы могут выявляться признаки ишемии миокарда при отсутствии каких-либо жалоб (бессимптомное течение ИБС).
Врач должен учитывать также и возможность диссимуляции симптомов болезни лицами определенных профессий (летчики, машинисты, водители автобусов и т.п.), у которых диагноз ИБС означает профессиональную непригодность. В этих случаях данные коронароангиографии имеют очень большое значение для установления диагноза.
Самостоятельную клиническую проблему представляют женщины в возрасте до 50-55 лет, у которых диагноз ИБС устанавливают на основании кардиалгий и изменений ЭКГ, проявляющихся главным образом отрицательными зубцами Т.
Частота и продолжительность болевых приступов, а также слабый эффект антиантигальной терапии нередко создают у врачей ошибочное представление о тяжести коронарной патологии. Таким больным часто устанавливают группу инвалидности. Коронароангиография у этих больных бывает полезной. Обнаружение нормальных коронарных артерий оказывает благоприятный психотерапевтический эффект, заставляет врачей пересмотреть тактику ведения больных.
3. Коронароангиография (в сочетании с вентрикулографией) является одним из наиболее информативных методов дифференциальной диагностики между ИБС и другими заболеваниями сердца. Исследования проводят при нейроциркуляторной дистонии, особенно с выраженными ипохондрическим и кардиофобическим синдромами; для уточнения диагноза кардиомиопатий, в частности субкортального стеноза, асимметричной гипертрофии левого желудочка, при синдроме пролепсамитрального клапана и др.; при подозрении на патологию коронарных артерий, не связанную с ИБС (при аортальных пороках сердца, когда решается вопрос об операции, при подозрении на врожденную аномалию венечных артерий).
4. Коронарография необходима при планировании хирургического лечения больного, страдающего ИБС. Она является обязательным компонентом предоперационного обследования больного, идущего на операцию аортокоронарного шунтирования; при подозрении на аневризму сердца для определения показаний к оперативному лечению.
Это исследование желательно проводить и после операции аортокоронарного шунтирования для оценки проходимости коронарных шунтов, особенно при отсутствии клинического улучшения состояния больного после операции.
Первоочередность и значимость каждого из показаний к коронароангиографии определяется в каждом случае индивидуально. В кардиохирургических клиниках на первое место ставят показания, связанные с выбором больных для оперативного лечения и контролем эффективности аортокоронарного шунтирования. В других случаях первоочередными считают вопросы диагностики, дифференциальной диагностики, оценки трудоспособности и прогноза.
При решении вопроса о проведении коронароангиографии, с одной стороны, необходимо взвешивать значение предполагаемых результатов исследования, то есть информации о состоянии коронарного русла; с другой стороны, учитывать факторы риска, связанные с самой методикой, токсичностью контрастного вещества и состоянием больного.
Абсолютными противопоказаниями к коронароангиографии являются:
1) лихорадочные состояния;
2) тяжелые поражения паренхиматозных органов;
3) тяжелые нарушения ритма сердечных сокращений;
4) резкая кардиомегалия с тональной сердечной недостаточностью;
5) острое нарушение мозгового кровообращения;
6) не поддающаяся лечению полицитемия;
7) повышенная чувствительность к препаратам йода.
СОСТОЯНИЕ КОРОНАРНОГО РУСЛА ПРИ ИБС
При ИБС наиболее часто атеросклеротические изменения выявляются в передней межжелудочковой ветви левой коронарной артерии, на втором месте по частоте - изменения в правой коронарной артерии.
Существуют различные признаки атеросклеротического поражения коронарного русла, но важнейшими из них являются сужение или полная окклюзия коронарной артерии. Стенозы могут быть локальными (как единичными, так и множественными) и распространенными; их различают по степени пораженности -от 25 до 90% просвета сосуда.
На ангиограммах могут наблюдаться постстенотические расширения венечных артерий. Извитость огибающей ветви левой коронарной артерии может служить косвенным признаком ее атеросклеротического поражения. Важным признаком атеросклероза коронарных артерий является развитие коллатерального кровообращения.
Число и диаметр коллатералей нарастают пропорционально тяжести атеросклеротического процесса. При полной окклюзии крупных коронарных артерий наблюдается их ретроградное заполнение через коллатерали.
Возможны временные преходящие сужения коронарного русла, вызванные спазмом коронарных артерий.
При ИБС, по данным селективной коронароангиографии, выявляются два типа изменений:
1. Нарушения проходимости коронарных артерий, вызванные их окклюзией, сужением, спазмом.
2. Признаки компенсации нарушенного кровообращения (коллатеральный кровоток, интенсивная миокардиограмма).
Классификация атеросклеротических поражений коронарных артерий включает 5 характеристик:
I. Анатомический тип кровоснабжения сердца: правый, левый, сбалансированный.
II. Локализация поражения. По основным стволам:
1) ствол левой коронарной артерии;
2) передняя межжелудочковая ветвь;
4) первая диагональная ветвь;
5) правая коронарная артерия;
6) краевая ветвь правой коронарной артерии.
III. Распространенность поражения: локализованная (в проксимальной, средней и дистольной трети артерий) и диффузная формы поражения.
IV. Степень сужения просвета артерии:
1) до 50%,
2) до 75%,
3) более 75%,
4) окклюзия.
Нулевая степень - для обозначения неизмененных артерий.
V. Коллатеральный кровоток.
Основными осложнения при коронароангиографии следует считать риск повреждения коронарной артерии с развитием инфаркта миокарда, а также риск тромбоэмболических осложнений в результате формирования тромбов на кончике катетера, которые могут быть источником эмболии в дистальную часть коронарного русла с развитием острого инфаркта миокарда, в церебральные сосуды с развитием инсульта или в периферические артерии с расстройством кровообращения в конечностях.
При проведении коронарографии могут возникнуть нарушения ритма сердца, вплоть до фатальных (остановок сердца, фибрилляции желудочков).
Нарушения ритма сердца особенно часты в момент контрастирования правой коронарной артерии. Чем тяжелее поражение коронарных артерий, тем выше риск осложнений.
При поражении основного ствола левой коронарной артерии в момент ее контрастирования такие осложнения особенно часты.
Такие грозные осложнения, как внезапная смерть при картине острого инфаркта миокарда или фибрилляция желудочков при коронарографии, случаются редко.
При диагностической коронарографии риск смерти составляет менее 0,2%. При тяжелой стенокардии со слабой функцией левого желудочка у пожилых людей опасность смертельного исхода во время коронарографии возрастает до 1%.
В хорошо оборудованной ангиографической лаборатории, где обследование проводит опытный врач, риск для жизни меньше, чем 0,1% (то есть смертельный исход менее 1 на 1000 обследований). Самое низкое число осложнений от коронарографии регистрируется в тех учреждениях, где в течение года выполняется не менее 200 обследований.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ СТЕНОКАРДИИ ПРИ РАЗЛИЧНОМ СОСТОЯНИИ КОРОНАРНОГО РУСЛА
Хотя анатомический фактор не является единственным в патогенезе ИБС, результаты многочисленных исследований показывают четкую зависимость между характером поражения коронарного русла (по данным ангиографии) и клиническими проявлениями ИБС.
Сужение коронарной артерии менее 50% просвета не отражается на коронарном кровообращении, и у таких больных, как правило, отсутствуют типичные боли в области сердца.
При большей степени сужения, особенно выше 70% просвета, наблюдаются признаки ИБС.
Важное значение имеет число пораженных сосудов. При поражении одной крупной коронарной артерии у большинства больных имеют место приступы стенокардии напряжения. По мере увеличения числа пораженных коронарных артерий усиливаются клинические проявления ИБС.
Наиболее тяжелая клиника наблюдается у больных со стенозом основного ствола левой коронарной артерии. Сужение основного ствола левой коронарной артерии, превышавшее 50% просвета, выявляется у 2-6% больных ИБС, подвергшихся ангиографическому исследованию.
У части больных обнаруживается полная окклюзия левой коронарной артерии. Как правило, стенозирование основного ствола левой коронарной артерии редко бывает изолированным, оно сопровождается поражением и других коронарных артерий. Для полной окклюзии характерно значительное развитие коллатерального кровообращения, а при частичном сужении левой коронарной артерии выявляются менее постоянно развитые коллатероли.
Анализ вентрикулограмм часто выявляет гипо- и акинезию в области передней стенки левого желудочка и верхушки.
Клиническая картина неспецифична, аналогичные признаки могут наблюдаться у больных с поражением коронарных артерий другой локализации. Тем не менее нужно знать симптомы, по которым можно предположить наиболее грозное поражение коронарных артерий.
Для больных с поражением основного ствола левой коронарной артерии наиболее характерна загрудинная локализация болей, которые либо совсем не иррадиируют, или иррадиируют исключительно влево. Правосторонняя иррадиация, которая характерна для поражения правой коронарной артерии, не отмечается при патологии основного ствола левой коронарной артерии.
Характер приступа стенокардии тоже имеет свои особенности - это всегда резкая внезапная боль, часто чувство <кола> за грудиной. Для больных этой категории характерны тяжелые приступы стенокардии, возникающие после еды, ночью, при переходе из вертикального положения в горизонтальное.
Такие приступы не специфичны для поражения ствола левой коронарной артерии, но всегда указывают на тяжелое поражение коронарных артерий (высокая степень сужения, множественность поражений). Если больной незамедлительно принимает нитроглицерин, то боль всегда купируется. Характерна высокая частота приступов от 10 и более в сутки.
Сужение основного ствола левой коронарной артерии характерно для больных в молодом возрасте. В анамнезе у них редок инфаркт миокарда. Вероятно, это объясняется тем, что, как правило, они не переживают инфаркт миокарда, если он развивается. ЭКГ покоя аналогична поражениям другой локализации; у ряда больных на ЭКГ в покое патологии не бывает.
Электрокардиографические нагрузочные пробы у этих больных выявляют очень низкую толерантность к физическим нагрузкам. При нагрузке всегда возникает тяжелый приступ загрудинных болей с характерной локализацией. Специфическая особенность ЭКГ во время нагрузки - высокая степень смещения сегмента ST (на 2 мм и более).
Характерна продолжительность смещения, достигающая 9 минут. Наибольшей степени смещения сегмента ST достигает на 2-4-й минуте восстановительного периода. Часты нарушения ритма, связанные с ишемией миокарда.
Проба с физической нагрузкой, как и коронароангиография, у больных с такой клиникой, предполагающей поражение основного ствола левой коронарной артерии, сопряжена с наибольшим риском и требует особой осторожности. Эта категория больных подвержена большому риску внезапной смерти.
Единственной реальной перспективой лечения подобных больных является хирургическая коррекция коронарного кровообращения с помощью аортокоронарного шунтирования. Успешное оперативное лечение значительно улучшает прогноз у этих больных.
Несмотря на высокие диагностические возможности селективной коронароангиографии, она не у всех больных позволяет выявить наличие коронарного атеросклероза. Это зависит от мастерства врача, проводящего обследование, качества ангиограмм. Сопоставление данных ангиографии с патологоанатомическими данными показывает, что тяжесть поражения коронарных артерий часто недооценивается по результатам ангиографии. Так может быть просмотрена тотальная окклюзия или резкое сужение в начале ветвления одной из главных коронарных артерий, в особенности, когда заполнение перекрещивающихся сосудов не позволяет исследователю видеть каждый сосуд раздельно.
Селективная коронароангиография дает ответ на главный вопрос - имеется или нет у больного поражение магистральных коронарных артерий.
У некоторых больных при ангиографическом исследовании может быть выявлено аномальное расположение левой передней нисходящей артерии в толще миокарда. В этих случаях во время систолы происходит сдавление ее внутримиокардиального сегмента, приводя к ишемии миокарда и приступу стенокардии во время нагрузки. У ряда больных ИБС причиной стенокардии является спазм крупных коронарных артерий, который не всегда удается выявить при коронароангиографии (даже при проведении специальных провокационных проб).
ЛЕВОЖЕЛУДОЧКОВАЯ АНГИОГРАФИЯ (ВЕНТРИКУЛОГРАФИЯ)
При введении рентгеноконтрастного вещества в полость сердца можно определить контур левого желудочка. Вентрикулография является составной частью оценки состояния больного ИБС при катетеризации сердца. Она выполняется в правой передней косой проекции, тем самым обеспечивая визуализацию диафрагмальной, передней и верхушечной зон левого желудочка.
Для оценки сократительной функции перегородочной, переднебоковой и задней зон левого желудочка используется левая передняя косая проекция. Вентрикулография позволяет оценить суммарную и сегментарную функции миокарда левого желудочка. Наряду с ангиографией она помогает оценить прогноз больного, установить риск операции аортокоронарного шунтирования. Риск значительно выше, если выражена дилатация левого желудочка или имеется обширная зона нарушений сократимости.
Важным показателем недостаточности миокарда является снижение фракции выброса, которая в норме составляет 0,67 от объема левого желудочка. Вариантами нарушений сократительной функции левого желудочка по данным вентрикулографии являются:
1) диффузная гипокинезия;
2) локальная гипокинезия;
3) акинезия;
4) дискинезия;
5) асинхронизм.
РАДИОНУКЛИДНЫЕ МЕТОДЫ
С помощью радионуклидных методов можно определить, соответствуют ли анатомические нарушения, определяемые при ангиографии, функциональным нарушениям перфузии миокарда; определить локализацию некротических изменений миокарда и в определенной мере дать количественную оценку величины некроза; зарегистрировать вентрикулограмму по изображению внутрижелудочковой емкости крови неинвазивным способом.
Изучение состояния перфузии миокарда проводится с помощью радионуклидов, тропных к здоровой ткани миокарда. Наибольшее распространение из предложенных для внутривенного введения изотопов получили калий-43 и близкие ему по свойствам рубидий-81, цезий-128, галлий-201.
Радиоактивный калий и его аналоги поглощаются нормальным миокардом желудочка. При регистрации радиоактивности миокарда получают его изображение. Поглощение этих веществ миокардом зависит от состояния миокардиального кровотока, функционального состояния внутриклеточных ионоконцентрирующих механизмов и сохранности клеточных мембран.
Сцинтиграфия миокарда с таллием-201 осуществляется с помощью гамма-камеры в трех проекциях. В норме визуализируется левый желудочек овоидной формы с некоторым разрежением в центре, соответствующим полости левого желудочка.
Поскольку таллий аккумулируется клетками здорового миокарда, на сцинтиграммах отчетливо видно изображение миокарда, нормально снабженного кровью, а зоны нарушения перфузии выявляются как холодные очаги.
Нарушения перфузии миокарда у больных с коронарным атеросклерозом носят очаговый характер. Чаще стабильные зоны нарушений перфузии обусловлены перенесенным инфарктом миокарда или атеросклеротическим поражением венечных артерий. При изолированном поражении одной артерии зоны нарушенного кровообращения на сцинтиграммах соответствуют бассейну кровоснабжения пораженной артерии. При наличии дефекта в двух областях следует думать о поражении 2-3 венечных артерий.
Сцинтиграммы миокарда, зарегистрированные в покое, нередко бывают нормальными у больных с документированным атеросклерозом венечных артерий. В этих случаях больным помощь оказывает сцинтиграфия миокарда, выполненная на фоне проб с физическими и фармакологическими нагрузками.
В результате несоответствия между потребностью миокарда в кислороде и его поступлением в миокарде возникает зона преходящей ишемии, которая на сцинтиграммах проявляется как новый холодный очаг или как расширение имевшейся ранее зоны нарушенной перфузии.
В основе длительно существующих положительных сцинтиграмм могут лежать лишь ультраструктурные изменения миокарда, выявленные при электронной микроскопии. Положительные результаты пробы могут зависеть от медленного развития некробиотического процесса в миоцитах под влиянием ишемии. Показано, что после аортокоронарного шунтирования эти длительно существующие положительные сцинтиграммы становятся отрицательными. Следовательно, приступы стенокардии могут сопровождаться как необратимыми, так и обратимыми изменениями миокарда, дифференцировать характер которых позволяет метод сцинтиграфии миокарда с пирофосфатом технеция.
В последние годы для оценки функционального состояния и сократительной способности миокарда левого желудочка применяют радионуклидную вентрикулографию, которая относится к неинвазивным методам исследования. Метод основан на регистрации импульсов от радиоиндикатора, проходящего с кровью через левый желудочек, с помощью гамма-камеры после внутривенного введения радийодальбумина.
Применение компьютерной обработки полученных результатов позволяет оценить состояние сократимости как миокарда в целом по фракции выброса, так и отдельных сегментов левого желудочка.
Сопоставление данных радионуклидной вентрикулографии с данными рентгено-контрастного исследования показывает высокую степень корреляции между ними. Показатели функции выброса при радионуклидной вентрикулографии могут оказаться даже близкими к истинным, так как в этом случае отсутствует реакция миокарда на введение рентгеноконтрастного вещества.
Радионуклидная вентрикулография позволяет оценить состояние сократимости в неотложных ситуациях непосредственно у постели больного, избежав риска, связанного с катетеризацией сердца. Особенно ценную информацию можно получить при проведении исследования при физической нагрузке.
В клинических условиях часто возникает необходимость повторно оценить функцию сердца. Этим требованиям удовлетворяет радионуклидная вентрикулография. Динамические обследования позволяют оценить действие лекарственных препаратов на сократимость миокарда, результаты хирургического лечения, реабилитационных мероприятий.
ЭХОКАРДИОГРАФИЯ
Эхокардиография является неинвазивным безопасным методом обследования, позволяющим, благодаря отражению пучка ультразвука, получить представление о различных структурах сердца.
Если первое время эхокардиография использовалась только для анализа состояния митрального клапана и выявления выпота в перикард, то в дальнейшем область применения значительно расширилась и в настоящее время эхокардиографию стали применять и при других заболеваниях сердца, в том числе при ИБС.
Применение эхокардиографии наиболее ценно при заболеваниях, которые по клинике и электрокардиографическим данным сходны с проявлениями ИБС.
Значение эхокардиографии для диагностики ИБС заключается главным образом в выявлении локальных нарушений сократимости, которые удается распознать для задней стенки и межжелудочковой перегородки. У части больных наблюдается снижение величины систолического движения перегородки по отношению к задней стенке левого желудочка.
При оценке локальных нарушений сократимости миокарда наиболее изучен форлюкологический тест с нитроглицерином.
Исчезновение зоны гипокинезии после приема нитроглицерина, что проявляется увеличением амплитуды систолического движения миокарда, указывает на ишемический характер изменений.
Скорость утолщения стенки миокарда остается без изменения в непораженных областях и в участках дискинезии. Под влиянием нитроглицерина в ряде зон гипокинезии она увеличивается.
Улучшение сократимости обычно наблюдается в зонах, не поражавшихся инфарктом, тогда как в зонах рубца такое улучшение наступает гораздо реже.
После хирургической реваскуляции значительная положительная динамика сократительности отмечается только в зонах с положительной реакцией на нитроглицерин. Наличие ИБС всякий раз регистрируется по выявлении при эхокардиографии сегментного поражения миокарда. Диагностическое значение этого признака повышается при анамнестических указаниях на ангинозный приступ, даже если ЭКГ и активность ферментов нормальны.
Эхокардиография может помочь в диагностике таких осложнений острого инфаркта миокарда, как разрыв межжелудочковой перегородки, аневризма. Она может служить критерием эффективности лекарственной терапии, в особенности, когда оценивается влияние пропранопола на функцию левого желудочка.
Этот метод можно также использовать для оценки функции желудочка при решении вопроса об операции аортокоронарного шунтирования, поскольку результаты эхокардиографии коррелируют с данными вентрикулографии.
Эхокардиография помогает выявлять зоны гиперкинезии, утолщения перегородки и дать оценку зон миокарда с подозрением на рубец, то есть может помочь в интерпретации данных ЭКГ, например при наличии зубца Q. Однако ненормальное движение перегородки может иметь место и у больных с нарушением проведения (блокада левой ножки предсердно-желудочкового пучка - пучка Гиса, синдром WPW), а также у больных с патологией, ведущей к дилатации правого желудочка (лево-правые шунты или правожелудочковая гиперплазия).
Основной вклад одномерной эхокардиографии в диагностику ИБС состоит в исключении заболеваний, которые могут симулировать некоторые признаки ИБС.
Более полезным оказывается секторальное сканирование сердца (двумерная эхокардиография), позволяющее выявлять сегментарное нарушение сократимости миокарда в реальном масштабе времени. Будучи совершенно безопасным методом исследования, эхокардиография позволяет наблюдать больных в динамике, то есть следить за развитием заболевания и оценить результаты эффективности лечения и фармакологических тестов.